Kiedy bolą stawy
Bóle stawów to dokuczliwa dolegliwość, która hamuje ogólną sprawność organizmu i powoduje wiele ograniczeń. Jego źródłem może być wiele czynników takich jak urazy i przeciążenia, stan zapalny lub zmiany zwyrodnieniowe w obrębie stawu.
Staw jest elementem narządu ruchu. Pełni funkcję łącznika pomiędzy dwiema kośćmi szkieletu oraz odpowiada za zapewnienie mobilności tego połączenia. Dzięki złożonej strukturze zapewnia płynną ruchomość narządu ruchu i zapobiega ścieraniu się powierzchni kości.
Dyskomfort w obrębie stawu
Chociaż dolegliwości bólowe są symptomem dominującym, istnieją też inne objawy mogące sygnalizować problem w obrębię stawu. Jeśli przyczyną problemu jest uraz – skręcenie, zwichnięcie lub przeciążenie, dolegliwościom bólowym może towarzyszyć obrzęk, krwiak, ograniczona lub uniemożliwiona mobilność. W przypadku zmian zwyrodnieniowych bólowi i ograniczonej ruchomości towarzyszy charakterystyczne trzeszczenie pochodzące z tarcia o siebie kości, na powierzchni których nastąpiła degradacja chrząstki. Zmianom zapalnym często towarzyszy wysięk lub nagromadzenie się płynu w torebce stawowej.
Diagnostyka
W doborze odpowiedniego leczenia bólu stawów istotne jest właściwe rozpoznanie problemu oraz chorób towarzyszących mogących mieć wpływ na czas oraz efekty leczenia. Podstawą jest przeprowadzenie wywiadu z pacjentem, podczas którego lekarz może zadać pytania takie jak:
- od kiedy występują dolegliwości?
- czy ból pojawia się po obu stronach ciała?
- czy doszło do uszkodzenia lub przeciążenia stawu?
- czy ból pojawia się w trakcie ruchu, czy po przebudzeniu?
Dodatkowo lekarz przeprowadza badanie podmiotowe oceniające zakres ruchu oraz wykonuje badanie USG, które pozwala na dokładniejszą ocenę i wychwycenie ewentualnych zmian w strukturze danego stawu. Kiedy konieczne jest poszerzenie diagnostyki, specjalista zleca badania radiologiczne (RTG, TK, MRI).
Leczenie stawów
Objawowe leczenie przeciwbólowe bywa niewystarczające i często prowadzi do pogłębiania się przyczyny bólu stawu. W leczeniu ważne jest interdyscyplinarne podejście łączące kilka metod leczenia, które zapewni skuteczne rozwiązanie problemu.
W leczeniu bólu stawu bardzo ważną rolę odgrywa uświadomienie pacjenta, jak potrzebna jest do prawidłowego funkcjonowania narządu ruchu aktywność fizyczna oraz odpowiednia dieta. Jeśli pacjent choruje na schorzenia współistniejące takie jak: otyłość, cukrzyca czy dna moczanowa, odpowiednia dieta oraz wprowadzenie umiarkowanej, nieprzeciążającej aktywności fizycznej, która pozwoli na redukcję masy ciała, wspomoże cały proces terapeutyczny.
Po pomoc we wprowadzeniu do życia aktywności fizycznej oraz przywróceniu odpowiedniego zakresu ruchu możemy zgłosić się do fizjoterapeuty. Odpowiednio dobraną terapią indywidualną oraz kinezyterapią możemy wzmocnić nasze ciało oraz zmniejszyć natężenie dolegliwości bólowych.
W przypadku bardzo silnego bólu, oprócz fizjoterapii, specjalista ortopedii i traumatologii narządu ruchu może zaproponować nieoperacyjne metody leczenia polecające na iniekcjach dostawowych różnego rodzaju preparatów. Najczęściej stosowanymi preparatami są blokady sterydowe, kwas hialuronowy, kolagen oraz osocze bogatopłytkowe.
Iniekcja kwasu hialuronowego
Iniekcja kwasem hialuronowym wskazana jest u pacjentów, u których z powodu zmian zwyrodnieniowych lub z powodu urazu pojawiło się ograniczenie ruchomości. Kwas hialuronowy zwiększa lepkość i ilość płynu maziowego w torebce stawowej, dzięki czemu poprawia się mobilność w stawie. Dodatkowo kwas hialuronowy zwiększa nawilżenie powierzchni chrząstek stawowych, zmniejszając tym samym patologiczne tarcie i trzeszczenie i zabezpieczając staw przed urazami mechanicznymi.
Iniekcja blokady sterydowej
Blokada steroidowa stosowana jest dostawowo w przypadku stanu zapalnego oraz długo utrzymującego się silnego bólu. Najczęściej stosowanym lekiem jest Diprophos. Jego działanie ma charakter jedynie miejscowy, zmniejszający stan zapalny i dolegliwości bólowe, dlatego lek ten powinien być wprowadzony jako uzupełnienie rehabilitacji lub w czasie oczekiwania pacjenta na zabieg.
Iniekcja kolagenu
Iniekcja kolagenu stosowana jest w celu odbudowy struktur włókien kolagenowych w tkankach i chrząstkach. Dzięki wsparciu regeneracji i odbudowie struktur poprawia się funkcjonalność stawu.
Iniekcja osocza bogatopłytkowego
Osocze bogatopłytkowe odwirowywane jest z krwi własnej pacjenta. Osocze zawiera stężoną ilość płytek krwi, które wspomagają procesy regeneracyjne mięśni.
Lekceważenie dolegliwości bólowych w obrębie stawu może doprowadzić do bardziej dokuczliwych objawów takich jak trudności w poruszaniu, obrzęki czy stany zapalne. Jeśli dolegliwości bólowe nie ustępują po kilku dniach stosowania maści przeciwbólowych bez recepty oraz zimnych okładów warto rozważyć konsultację ortopedyczną. Podczas wizyty specjalista nie tylko zdiagnozuje problem, ale również dobierze odpowiednie leczenie, które pozwoli na powrót do codzienności bez nadmiernego dyskomfortu.
Autor: VenoMedica
Prawa autorskie zastrzeżone.
Author: venomedica
Date: 2020-09-02
Leczenie zespołu cieśni nadgarstka
Zespół cieśni nadgarstka powstaje na skutek zwyrodnienia lub obrzęku zapalnego struktur w kanale nadgarstka. W wyniku obrzęku tkanek, dochodzi do ucisku i niszczenia delikatnego nerwu pośrodkowego. Powstały ucisk może powodować dolegliwości bólowe oraz utrudniać wykonywanie codziennych czynności.
Przyczyny zespołu cieśni nadgarstka
- Uraz lub uszkodzenie stawu nadgarstkowego,
- Obrzęk zapalny nerwów i tkanek otaczających,
- Choroby reumatyczne,
- Wykonywanie powtarzających się czynności: praca w zakładach produkcyjnych, wielogodzinna praca przy komputerze, gra na instrumencie.
Objawy zespołu cieśni nadgarstka
Nerw pośrodkowy jest nerwem splotu ramiennego, który odpowiada za unerwienie palców dłoni: kciuka, palca wskazującego, palca środkowego oraz częściowo palca serdecznego. Uciśnięcie nerwu pośrodkowego w kanale nadgarstka powoduje dyskomfort w postaci mrowienia i drętwienia, a wraz z postępem choroby zmniejszenie siły chwytu oraz osłabienie czucia w dłoni.
Objawy zespołu cieśni nadgarstka:
- Ból nadgarstka i palców
- Drętwienie, mrowienie, kłucie w dłoni
- Zmniejszenie siły chwytu w ręce – problem z utrzymaniem przedmiotu w dłoni
- Utrudnione zamknięcie dłoni w pięść
- Zmniejszenie czucia w palcach lub zanik czucia na większej powierzchni dłoni
- Diagnostyka cieśni nadgarstka
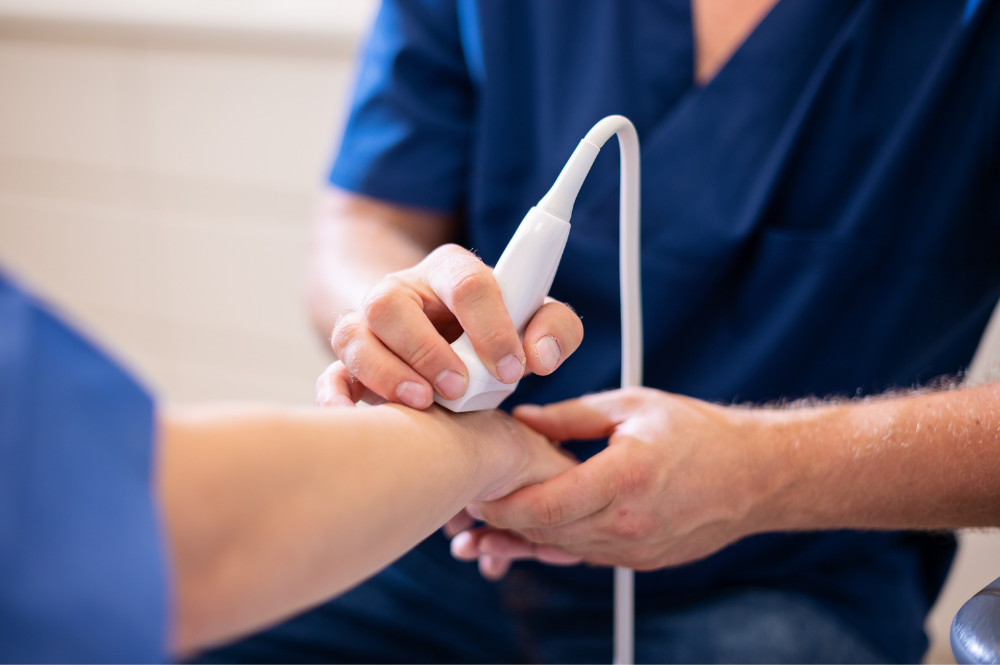
Podczas konsultacji lekarskiej ortopeda w pierwszej kolejności przeprowadza z pacjentem wywiad, którego celem jest ustalenie objawów oraz sytuacji, w których objawy się pojawiają lub nasilają. Następnie przystępuje do badania fizykalnego, podczas którego wykonuje badanie palpacyjne oraz ultranograficznego, pokazującego zmiany w obrębie nadgarstka. Jeśli zdaniem lekarza, dolegliwości pacjenta będą związane z nerwem pośrodkowym, skieruje on pacjenta na badanie elektromiografii (EMG). Jest to badanie polegające na pomiarze impulsów przewodzenia nerwowego, którego celem jest ustalenie miejsca uszkodzenia nerwu. Badanie to jest niezbędne do określenia, czy ucisk nerwu pośrodkowego zlokalizowany jest w kanale nadgarstka czy na innym jego poziomie (np. barku, łokciu).
Operacja zespołu cieśni nadgarstka
Istnieje możliwość zachowawczego leczenia zespołu cieśni nadgarstka, polegającego na stosowaniu iniekcji sterydów oraz suplementacji witaminy B6. Leczenie to niestety nie przynosi ulgi pacjentowi oraz nie daje znacznej poprawy schorzenia.
Najczęściej stosowanym leczeniem zespołu cieśni nadgarstka jest leczenie operacyjne. Zabieg polega na nacięciu skóry po stronie dłoniowej, rozwarstwieniu tkanek, aż do momentu uwidocznienia troczka zginaczy, a następnie przecięciu więzadła lub rzadziej wykonaniu Z-cięcia, które pozwala na jego wydłużenie bez przerywania ciągłości, w efekcie czego zmniejszenie ucisku na nerw pośrodkowy. Procedura jest małoinwazyjna i całkowicie bezpieczna. Zabieg wykonuje się w znieczuleniu miejscowym. Po około 30 minutach pacjent opuszcza placówkę medyczną o własnych siłach.
Rehabilitacja po zabiegu
Czas rehabilitacji pooperacyjnej w dużej mierze zależy od stopnia uszkodzenia nerwu. Uszkodzenie lekkie, powodujące przed zabiegiem drobne parestezje opuszek palców (mrowienie, drętwienie), regeneruje się po kilku miesiącach. Tymczasem ciężkie uszkodzenia, których wynikiem był zanik czucia na prawie całej dłoni i niedowłady, mogą regenerować się do dwóch lata. Możliwe jest też, że nerw nigdy nie wróci do pierwotnej sprawności, jednak zdarza się to bardzo rzadko. Z tego względu zaleca się rehabilitacje pod okiem doświadczonego fizjoterapeuty, który będzie nadzorować poprawność ćwiczeń oraz monitorować postępy terapii.
Autor: VenoMedica
Prawa autorskie zastrzeżone.
Author: venomedica
Date: 2019-01-07
Biegaj z głową!
Wraz z panującą modą na prowadzenie aktywnego trybu życia, zwiększa się ilość osób biegających. W parkach, na chodnikach, w dzień i o zmierzchu, wszędzie widać biegaczy. Część osób rozpoczyna przygodę z bieganiem, aby zrzucić zbędne kilogramy, dla części jest to sposób na stres dnia codziennego. Jedni biegają dla zebrania własnych myśli, dla innych ważna jest szybkość, dystans i determinacja przed nadchodzącym maratonem.
Bez względu na to, czy jesteśmy amatorami i nasza przygoda z bieganiem dopiero się rozpoczyna, czy jesteśmy zaprawionymi w boju maratończykami, nie możemy zapominać o badaniach lekarskich. Świadomość możliwości oraz ograniczeń naszego organizmu pozwoli prowadzić treningi efektywniej i bezpieczniej, z mniejszym ryzykiem powstania kontuzji.
Podstawowe badania krwi
Nawet prowadząc zdrowy i aktywny tryb życia, nie można zapominać o okresowych badaniach krwi. Do podstawowych parametrów, które warto wykonać często biegając należą: morfologia krwi, cholesterol, żelazo, potas, sód i magnez.
Kontrolowanie poziomu minerałów i wyrównywanie ich niedoborów u osób biegających jest bardzo ważne, ponieważ ich niedobory mogą powodować skurcze mięśni oraz osłabiać efektywność treningu.
Wizyta u kardiologa
Wysiłek fizyczny jest dużym obciążeniem dla naszego serca. Planując treningi biegowe warto zaplanować również wizytę u kardiologa, który zbada czy nasz układ krążenia oraz serce funkcjonują prawidłowo. Podczas konsultacji lekarz wykonuje EKG spoczynkowe i USG serca, których celem jest wykrycie nieprawidłowości w pracy i budowie serca. Wykrycie w odpowiednim czasie schorzeń mięśnia sercowego zapobiegnie sytuacji nagłego pogorszenia stanu zdrowia, w tym wystąpieniu arytmii lub stanu przedzawałowego podczas intensywnego wysiłku fizycznego.
Wizyta u fizjoterapeuty
Biegi, jak każdy inny wysiłek fizyczny powodują w organizmie urazy, napięcia oraz przeciążenia. O ile te pierwsze dają o sobie znać od razu dolegliwościami bólowymi, tak mikrourazy mogą gromadzić się w organizmie bezobjawowo przez dłuższy czas. Na indywidualnej terapii fizjoterapeuta pomaga wykryć wszelkie występujące lub skumulowane w ciele nieprawidłowości oraz dobiera ćwiczenia, zapobiegające kontuzji, w którą mogłyby się przekształcić.
Wizyta u ortopedy
Poważniejsze oraz dające dolegliwości bólowe kontuzje przez rozpoczęciem fizjoterapii mogą wymagać leczenia ortopedycznego. Podczas konsultacji lekarz ortopeda, aby ocenić struktury powierzchniowe stawów wykonuje badanie USG. Jeśli pacjent ma silne dolegliwości bólowe, a uraz powstał np. podczas upadku lub złego postawienia stopy, niezbędne jest skierowanie na badanie RTG w celu sprawdzenia, czy podczas urazu kość nie uległa złamaniu. Zdiagnozowanie przyczyny oraz farmakologiczne leczenie skróci rekonwalescencje i wzmocni efekty fizjoterapii.
Świadome bieganie i osiąganie efektów, nie polega tylko na pokonywaniu większych odległości w krótszym czasie. Ważne jest znać możliwości oraz ograniczenia swojego organizmu. Okresowe badania laboratoryjne i konsultacje lekarskie pomogą nam zapobiegać kontuzjom i uchronią nas przed nieświadomym pogorszeniem stanu zdrowia.
Autor: VenoMedica
Prawa autorskie zastrzeżone.






